Autores | Contacto
Autores: Eduardo Rivera-Perdomo1, Verónica Sánchez-Gonzalez2, Paola Andrea Macias3
- Médico, Residente de Dermatología de segundo año, Fundación Universitaria Sanitas, Bogotá, D.C., Colombia. ORCID: 0000-0001-8971-5579
- Médico, Residente de Dermatología de primer año, Fundación Universitaria Sanitas, Bogotá, D.C., Colombia. ORCID: 0000-0002-5135-1789
- Médico Dermatóloga, Fundación Universitaria Sanitas, Centro Dermatológico Federico Lleras Bogotá, D.C., Colombia. ORCID: 0000-0001-9759-0630
Autor responsable de la correspondencia: Eduardo Rivera Perdomo, Cl. 1 #13A – 61, teléfono: 3158317315, email: eduardoriveramedicina@gmail.com
Conflicto de intereses: Los autores no reportan ningún conflicto de interés.
Los autores declaramos no poseer ningún tipo de conflicto de interés
Recibido: 13/06/2023
Recibido 1° corrector:25/01/2024
Recibido 2° corrector: 25/02/2024
Aceptado para su Publicación:02/04/2024
Resumen | Palabras Claves
RESUMEN:
El eritema fijo pigmentado es una toxicodermia que puede afectar la piel o las mucosas. Tiende a recurrir en las mismas localizaciones tras la administración repetida del agente desencadenante.
Los principales grupos farmacológicos asociados han sido analgésicos, antiepilépticos y AINES. Clínicamente, hay aparición de placas eritemato-edematosas redondas u ovaladas, definidas. Existen diferentes variantes; la generalizada es una de las menos frecuentes.
Se reporta el caso de un paciente de mediana edad, quien presentó un cuadro de eritema fijo pigmentado generalizado, asociado al uso de ARA II. Es el primer caso reportado de esta patología secundaria al uso de dicho grupo farmacológico.
PALABRAS CLAVE: erupciones por medicamentos, hiperpigmentación, losartán, antihipertensivos.
SUMMARY
Pigmented fixed erythema is a toxicoderma, it can affect the skin or mucous membranes. It tends to recur in the same locations after repeated administration of the triggering agent.1
The main associated pharmacological groups have been: analgesics, antiepileptics and NSAIDs. Clinically, there is the appearance of defined round or oval erythematous-edematous plaques. There are different variants, the generalized is one of the least frequent.
The case of a middle-aged patient is reported, who presented a generalized fixed pigmented erythema, associated with ARBS, it is the first reported case of this pathology secondary to the use of said pharmacological group.
KEY WORDS: Drug eruptions, hyperpigmentation, losartan, antihypertensive agents.
Artículo
Descargar archivo AQUÍ
INTRODUCCIÓN:
El Eritema Fijo Pigmentado (EFP) es una toxicodermia caracterizada por máculas oscuras circunscritas, que aparecen en el mismo lugar con la ingesta del fármaco causal y resuelven dejando hiperpigmentación residual.1
CASO CLÍNICO
Masculino de 52 años, con antecedente de hipertensión arterial, en manejo con losartán 50 mg cada 12 horas desde hace 3 años y sin antecedentes de alergias a medicamentos. A los 2 meses de ingesta del fármaco, presentó aparición de lesiones hiperpigmentadas, ovaladas, inicialmente en brazos y piernas, con posterior compromiso generalizado y sin afectación de mucosas, asociadas a prurito leve y sensación de “calor”.
Al examen físico, presentaba en rostro, tórax (anterior y posterior), abdomen y extremidades superiores e inferiores numerosas máculas eritematosas-violáceas redondeadas de bordes regulares y bien definidos, algunas confluentes (Figura 1A). En región inguinal y dorso de manos, algunas placas pardoeritematosas liquenificadas (Figura 1B).
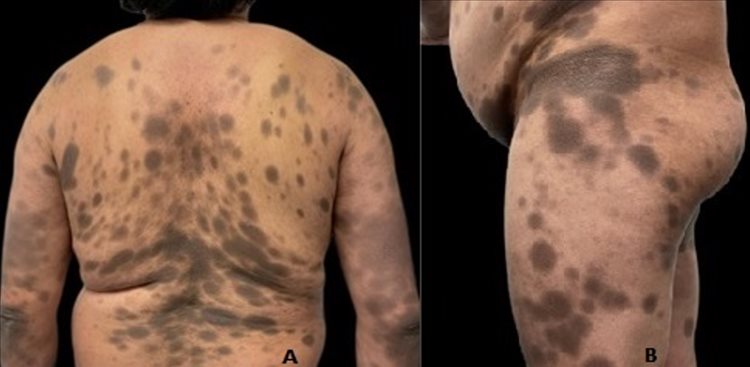
Se consideró clínica sugestiva de eritema fijo pigmentado (EFP) variante generalizada, por lo que se suspendió el losartán, se inició amlodipino 5 mg cada 12 horas y se indicó valoración por medicina interna para seguimiento de manejo antihipertensivo.
Se realizó biopsia de piel de la región lumbar derecha, la cual reportó epidermis con hiperplasia irregular, hiperqueratosis, hipergranulosis y frecuentes disqueratocitos que ascienden en unidades aisladas hasta el estrato córneo. En la dermis, con un denso infiltrado linfohistiocitario, numerosos melanófagos con prominente caída del pigmento, extravasación eritrocitaria y fibrosis, hallazgos compatibles con eritema fijo pigmentado (Figura 2 A, B).
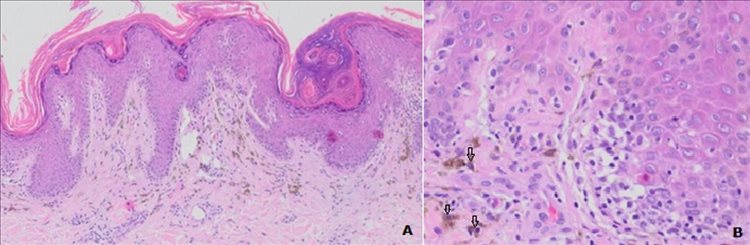
A. Epidermis con hiperplasia irregular, hiperqueratosis, hipergranulosis B. Infiltrado linfohistiocitario en dermis con melanófagos y caída del pigmento (flechas)
Se realizó un hemograma sin alteración en ninguna de las líneas celulares, glicemia, perfil hepático y función renal dentro de límites de normalidad.
Además, se arribó al diagnóstico de reacción adversa a medicamentos (RAM), asociada al uso de losartán, con el método de evaluación de causalidad, escala de probabilidad de Naranjo et al. (Tabla 1), y se obtuvieron 6 puntos para un caso probable.1
Tabla 1. Escala de probabilidad de Naranjo et al. Algoritmo de causalidad- reacciones adversas asociadas a medicamentos.1
| Criterio | Sí | No | No sabe |
| 1. ¿Existen evidencias previas o concluyentes sobre la reacción? | +1 | 0 | |
| 2. ¿La RAM apareció después de administrar el medicamento sospechoso? | +2 | -1 | |
| 3. ¿La RAM mejoró al suspender el medicamento o al administrar un antagonista específico? | +1 | 0 | |
| 4. ¿La RAM reapareció al readministrar el medicamento? | +2 | -1 | |
| 5. ¿Existen causas alternativas, diferentes del medicamento, que puedan explicar la RAM? | -1 | +2 | |
| 6. ¿Se presentó la RAM después de administrar un placebo? | -1 | +1 | |
| 7. ¿Se determinó la presencia del medicamento en sangre u otros líquidos biológicos en concentraciones toxicas? | +1 | 0 | |
| 8. ¿La RAM fue más intensa al aumentar la dosis o menos intensa al disminuir la dosis? | +1 | 0 | |
| 9. ¿El paciente ha tenido reacciones similares al medicamento sospechoso o a medicamentos similares? | +1 | 0 | |
| 10. ¿Se confirmó la RAM mediante alguna evidencia objetiva? | +1 | 0 | |
| PUNTUACIÓN TOTAL: | |||
| Puntuación: Definida: 9 o más puntos. Probable: 5 a 8 puntos. Posible: 1 a 4 puntos. Dudosa: 0 o inferior. | |||
En cuanto al abordaje terapéutico, se suspendió losartán y se indicaron corticoides tópicos, inhibidores de la calcineurina y antihistamínicos orales.
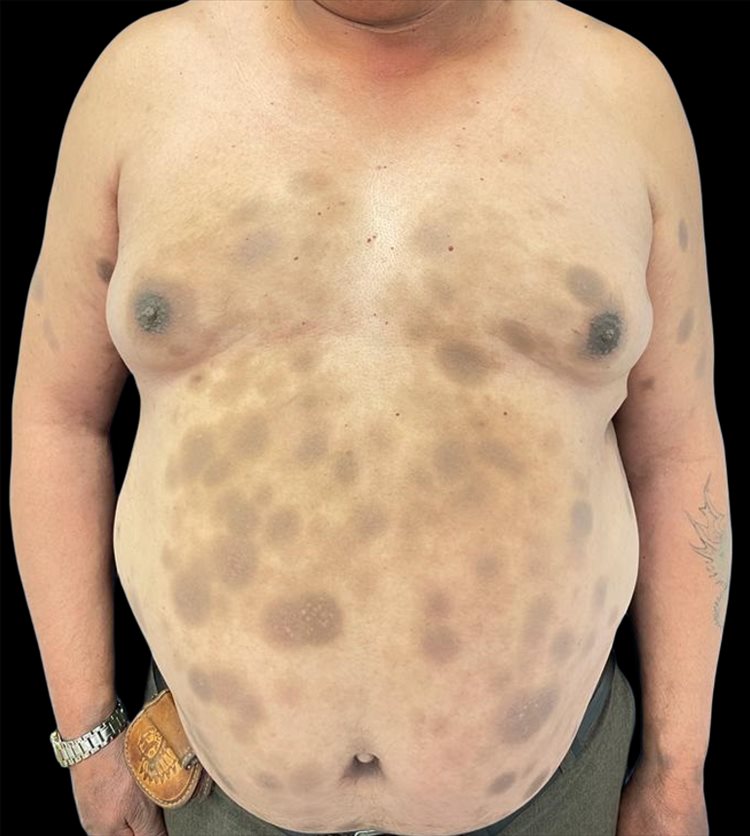
El paciente asiste a control a los 6 meses, con evidencia de aclaramiento de las lesiones en piel, con una mejoría clínica del 60 % (Figura 3).
DISCUSIÓN
El EFP consiste en una reacción cutánea, indolente, asociada principalmente al uso de medicamentos de forma sistémica.1,2 Se presenta clínicamente como máculas eritematosas circunscritas, que pueden tornar a color violáceo o pardo, con formas circulares u ovaladas que alcanzan pocos centímetros de diámetro. Generalmente se asocian a prurito y ardor. Se localizan principalmente en el área genital, mucosa oral, palmas y plantas. Sin embargo, se pueden presentar sobre cualquier superficie de la piel o las mucosas.1,3
Según Vikramjeet, en un estudio en el año 2019, se observó que las reacciones medicamentosas representan el 2 % de los motivos de consulta, y el 5 % de los ingresos hospitalarios, por lo cual se hace relevante su oportuno reconocimiento y realizar un exhaustivo interrogatorio, en el que se logre identificar el agente desencadenante de la toxicodermia.4
Dentro de los principales fármacos que se han asociado al desarrollo del EFP se encuentran los analgésicos (pirazoles, paracetamol, aspirina), los antibióticos (sulfonamidas, ciclinas), los antiepilépticos (fenitoína, barbitúricos, carbamazepina) y otros AINES.5 También se han reportado casos menos frecuentes, atribuidas al uso de contraste intravenoso y algunas vacunas como la vacuna de la influenza.5,6 No se han encontrado casos reportados en la bibliografía de EFP asociados a los ARA II. Sin embargo, en el caso presentado, la mejoría tras la suspensión del losartán es consecuente con la hipótesis de que este fue el medicamento desencadenante de dicha dermatosis.
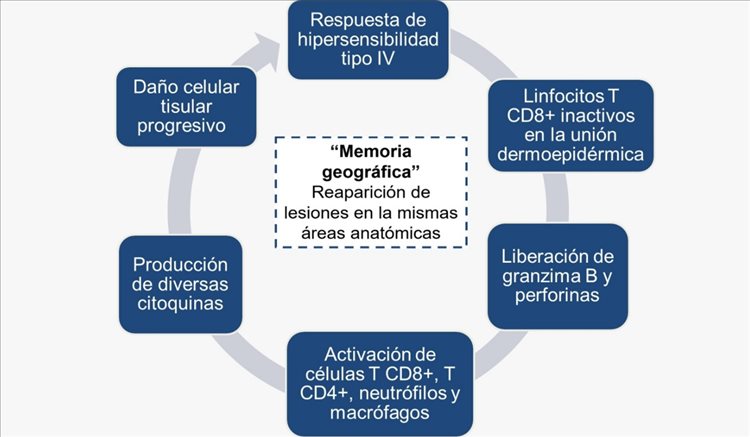
Otra característica clínica relevante de las lesiones del EFP es su “memoria geográfica”, lo cual explica la reaparición de las lesiones en los lugares donde se habían presentado previamente, cuando el paciente vuelve a exponerse al agente desencadenante.1,7 La “memoria geográfica” es un proceso fisiopatológico que puede explicarse, en primer lugar, por las células T CD8+ que se encuentran inactivas en la unión dermoepidérmica y, tras la exposición repetida a ciertas sustancias, se desencadena la liberación de sustancias como el interferón gamma, los gránulos de granzima B y las perforinas. También pueden llegar a activarse los neutrófilos y los macrófagos, los cuales producen diversas citoquinas, y así se genera un daño tisular progresivo, hasta evidenciar las lesiones características que se desarrollan en esta dermatosis.3,8 Asimismo, se da la activación de las células T CD4+ reguladoras, que inducen la producción de la citocina antiinflamatoria IL-10, que explica la naturaleza autolimitada del EFP.5
En un estudio realizado por Mizukawa y colaboradores, en el que se realizó un análisis secuencial de las lesiones clínicas, antes y después de la exposición al o suspensión del fármaco desencadenante del EFP, se demostró que, tras su suspensión, había una persistencia de linfocitos T CD8+ de memoria en la unión dermoepidérmica.3 Esto explicaría la reaparición de las lesiones en mismas áreas de piel previamente expuestas a un agente provocador del EFP3 (Figura 4).
Esta dermatosis puede expresarse de diferentes formas clínicas, aunque no se conoce la incidencia de cada una de ellas (Tabla 2).
Tabla 2. Variantes del eritema fijo pigmentado y su expresión clínica
| Variante | Presentación clínica |
| Clásica | Se presenta con las lesiones típicas, que en esta variante predominan en la cara y en el tronco |
| Mucosa | Afecta principalmente la cavidad oral y genitales, y sólo un 10 % presenta compromiso cutáneo asociado |
| Variante no pigmentada | Se caracteriza porque resuelve sin cambios de pigmentación residual después de dos o tres semanas tras suspender el medicamento |
| Generalizada o múltiple | Variante rara, en la cual se presentan múltiples lesiones típicas que afectan la mayor parte de la superficie corporal |
| Generalizada ampollosa | Ampollas y erosiones, además de las lesiones características del EFP |
Para clasificar el EFP en una de las variantes generalizadas se han descrito ciertas características: compromiso de más del 10 % de la superficie corporal total o afectación de 3 o más de los segmentos anatómicos (cabeza, cuello, tórax anterior y posterior, extremidades superiores y extremidades inferiores).3 Las lesiones del EFP pueden presentarse desde las primeras 8 horas hasta una semana desde el inicio de la medicación.5 La re-exposición prolongada al fármaco causal se ha asociado con el desarrollo de más lesiones y por ende con la expresión de la variante generalizada, como en el caso del paciente reportado, quien inició su sintomatología en relación con el tiempo de inicio del losartán, y las lesiones fueron aumentando hasta generalizarse durante los años que utilizó dicho medicamento.9
Dentro de los estudios que se pueden utilizar para la identificación de medicamentos desencadenantes del EFP en pacientes con polifarmacia, se encuentran la prueba de parche y la prueba de provocación oral. Esta última tiene una alta sensibilidad y es considerada el Gold standard como diagnóstico de esta enfermedad. Sin embargo, no es una prueba segura y está contraindicada en pacientes con EFP variante generalizada, ya que podría exacerbar la sintomatología de forma significativa.10 Asimismo, se ha descrito el uso de pruebas de transformación de linfocitos, las cuales miden las tasas de proliferación de linfocitos en una muestra de sangre periférica con el fármaco sospechoso y sin él; no obstante, esta prueba no se utiliza rutinariamente en la práctica clínica.7
En cuanto al tratamiento, la principal acción terapéutica es la suspensión del medicamento, y como coadyuvancia para el control de la respuesta inflamatoria y prurito se utilizan esteroides tópicos o sistémicos durante ciclos cortos, según la extensión clínica de las lesiones, y también se pueden utilizar los antihistamínicos orales.1,7,10 La terapia prescrita a nuestro paciente fue la suspensión del losartán y el manejo tópico con corticosteroides y posteriormente con inhibidores de la calcineurina, con adecuada respuesta clínica a los 6 meses.
CONCLUSIONES
El EFP es una toxicodermia autolimitada, desencadenada principalmente por el uso sistémico de medicamentos. Se presentó un caso de EFP variante generalizada, la cual es poco común, asociada al uso prolongado del losartán (fármaco no descrito como desencadenante de dicha dermatosis). Se cree que la expresión de esta variante en el paciente pudo estar relacionada con el tiempo prolongado de exposición al fármaco desencadenante.
Referencias
REFERENCIAS:
- Aguilar-Urbina EW, Plasencia-Meza C, Chávez-Rimarachin M, Aquino-Salverredy R, Velásquez-Ojeda A, Bazán-Gallo C et al. Eritema pigmentado fijo ampolloso medicamentoso relacionado con el uso de ivermectina en paciente con Neumonía por SARS–Cov-2: Reporte de caso. Rev del Cuerpo Médico Hosp Nac Almanzor Aguinaga Asenjo. 2021; 14(3): 394-397. DOI: https://doi.org/10.35434/rcmhnaaa.2021.143.1280
- Patel S, John AM, Handler MZ, Schwartz RA. Fixed Drug Eruptions: An Update, Emphasizing the Potentially Lethal Generalized Bullous Fixed Drug Eruption. Am J Clin Dermatol. 2020 Jun; 21(3): 393-399. DOI: 10.1007/s40257-020-00505-3.
- Mizukawa Y, Yamazaki Y, Shiohara T. In vivo dynamics of intraepidermal CD8+ T cells and CD4+ T cells during the evolution of fixed drug eruption. Br J Dermatol. 2008; 158(6): 1230-1238. DOI: 10.1111/j.1365-2133.2008.08516.x
- Vikramjeet S, Angelika B, Nishtha M. Norfloxacin Induced Recurrent Fixed Drug Eruption in a self Treated Adult Female Patient – A Case Report. Curr Drug Saf. 2019; 14(1): 72-76. DOI: 10.2174/1574886313666180807095559
- Anderson HJ, Lee JB. A Review of Fixed Drug Eruption with a Special Focus on Generalized Bullous Fixed Drug Eruption. Medicina (Kaunas). 2021 Sep 1; 57(9): 925. doi: 10.3390/medicina57090925
- Valeyrie-Allanore L, Obeid G, Revuz J. Reacciones a fármacos. En: Bolognia JL, Schaffer JV, Cerroni L. Dermatología 4ª edición. Elsevier; 2018, 655-696.
- Blaise G, Letot B, Pierard C. L’ IMAGE DU MOIS Erythème pigmenté fixe, protestation cutanée à l’ encontre d’ un médicament. 2007; (1): 601-602. Disponible en: https://orbi.uliege.be/bitstream/2268/5788/1/ERYTHEME.pdf
- Garcia D, Cohen PR. Dapsone-associated fixed drug eruption. Expert Rev Clin Pharmacol. 2017 Jul; 10(7): 717-725. DOI: 10.1080/17512433.2017.1322508.
- Vera A, Freih A, Múgica M V, Vega F, Belver MT, Blanco C. Neutrophilic generalized fixed drug eruption induced by etoricoxib. J Investig Allergol ClinImmunol. 2021; 31(6): 517-519. DOI: 10.18176/jiaci.0687.
- Agusti-Mejias A, Mejias-Boils A, Messeguer F, Alegre De Miquel V. Eritema fijo medicamentoso: Claves diagnósticas. Semergen. 2011; 37(4): 215-218. DOI: 10.1016/j.semerg.2010.08.006



