Autores | Contacto
Autores: Altavista C A1, Vega Suarez D2, Julián Y3, Richard M P4, Dumas L5, Rangone N6, Trejo M7, Sarutti M8, Guerrero G9.
1 Médico Especialista en clínica médica. Concurrente de dermatología. Hospital Provincial Neuquén. “Dr. Eduardo Castro Rendón”. Neuquén. Argentina
2 Médico Especialista en dermatología. Hospital Provincial Neuquén. “Dr. Eduardo Castro Rendón”. Neuquén. Argentina
3 Médico Especialista en dermatología. Hospital Provincial Neuquén. “Dr. Eduardo Castro Rendón”. Neuquén. Argentina
4 Médico Especialista en dermatología. Hospital Dr. Horacio Heller. Neuquén. Argentina.
5 Médico Especialista en dermatología. Hospital Provincial Neuquén. “Dr. Eduardo Castro Rendón”. Neuquén. Argentina
6 Médico Especialista en dermatología. Hospital Provincial Neuquén. “Dr. Eduardo Castro Rendón”. Neuquén. Argentina
7 Médico Especialista en dermatología. Hospital Dr. Horacio Heller. Neuquén. Argentina
8 Médico Especialista en patología. Hospital Provincial Neuquén. “Dr. Eduardo Castro Rendón”. Neuquén. Argentina
9 Médico Especialista en clínica médica y dermatología. Hospital Provincial Neuquén. “Dr. Eduardo Castro Rendón”. Neuquén. Argentina
Hospital Provincial Neuquén, “Dr. Eduardo Castro Rendón”. Buenos Aires 450. Neuquén. Argentina.
www.hospitalneuquen.org.ar
E-mail contacto autor: altavistacarla@gmail.com
Recibido: 17/08/2020
Recibido primer Corrector: 14/02/2022
Recibido segundo corrector: 28/02/2022
Aceptado para su Publicación: 03/04/2022
Los autores declaramos no poseer ningún tipo de conflicto de interés
Resumen | Palabras Claves
RESUMEN:
La asociación y coexistencia de psoriasis en placas y penfigoide ampollar (Psoriasis-PA) es una variante clínica poco frecuente. Predomina en el sexo masculino, después de los 60 años de edad.
En general, los pacientes ya cuentan con el antecedente de psoriasis y posteriormente se agrega la enfermedad ampollar, con un intervalo promedio de 20 años. Aunque la etiopatogenia aún no se encuentra del todo establecida, se identifican factores desencadenantes tales como PUVA, fármacos e infecciones. Las opciones terapéuticas consisten en esquemas de monoterapia o biterapia con asociación de corticoesteroides orales e inmunosupresores como el metotrexato (MTX) con evolución favorable en la mayoría de los casos.
Se presenta el caso de un paciente masculino, de 52 años de edad con psoriasis vulgar de tres años de evolución y la reciente aparición de penfigoide ampollar.
PALABRAS CLAVE: Psoriasis, Penfigoide ampollar, Corticoesteroides, Metotrexato
ABSTRACT:
The association and coexistence of plaque psoriasis and bullous pemphigoid is a rare clinical variant. It predominates in the male sex, after 60 years old.
In general, patients already have a history of psoriasis and then bullous disease is added, with an average interval of 20 years. Although the pathogenesis is not yet fully established, it identifies triggers such as PUVA, drugs, and infections. Therapeutic options consist of monotherapy or combination regimens of systemic corticosteroids and other immunosuppressants such as methotrexate, with favorable evolution in most cases.
We present the case of a 52-year-old male patient with 3-year history of vulgar psoriasis and recent appearance of bullous pemphigoid
KEY WORDS: Psoriasis, Bullous Penfigoid, Corticosteroids, Methotrexate
Artículo
Descargar archivo AQUÍ
INTRODUCCIÓN:
La psoriasis es una enfermedad inflamatoria crónica sistémica de origen multifactorial con una prevalencia mundial del 2 al 4%.1,2 Su asociación con diversas patologías autoinmunes es un hecho conocido, pero la proporción de las enfermedades ampollares en esta relación es baja.3,4 , habiéndose reportado en la literatura aproximadamente 92 casos desde 1929. 2,5,6,7 Se caracteriza por la presencia de anticuerpos dirigidos contra antígenos de los hemidesmosomas en la membrana basal, BP180 y BP230, generando un despegamiento subepidérmico.
Si bien los mecanismos patogénicos que determinan esta coexistencia aún no han sido dilucidados por completo, se identificaron factores desencadenantes como son la fototerapia, fármacos e infecciones.3,6,4 Por otro lado, aunque la infrecuencia de esta concomitancia clínica podría representar un reto terapéutico, devenido de la ausencia de ensayos clínicos con evidencia científica de calidad que sustenten fehacientemente los tratamientos utilizados, sin embargo, los pacientes suelen presentar una evolución favorable.5
CASO CLÍNICO
Se reporta el caso de un paciente de sexo masculino de 52 años de edad, con antecedentes de una dermatosis eritematoescamosa crónica sin diagnóstico ni tratamiento de tres años de evolución. Los antecedentes patológicos personales patológicos incluían síndrome depresivo y adicción a la nicotina.
Concurrió a la consulta por la aparición de múltiples ampollas y prurito intenso de dos meses de evolución.
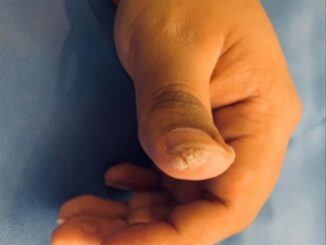
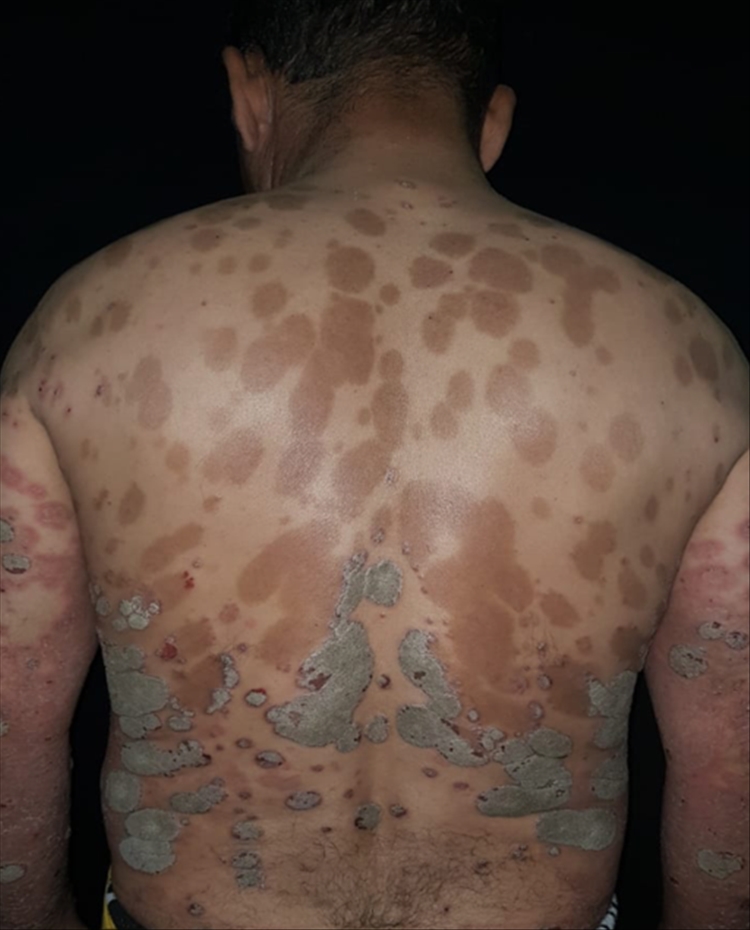
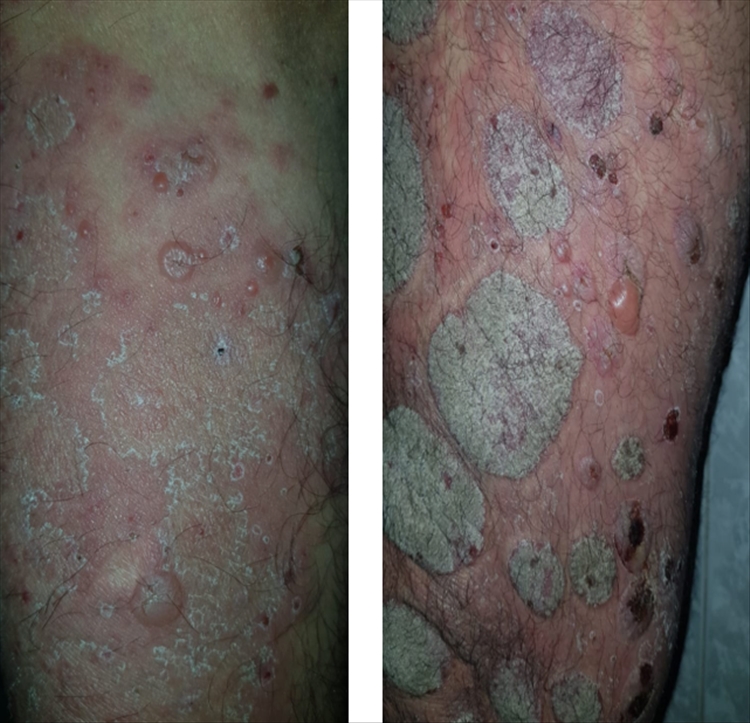
En la evaluación dermatológica se objetivó un paciente con buen estado general, hemodinámicamente estable y afebril. Se evidenció la presencia de una dermatosis generalizada, con predominio de miembros, abdomen y tronco, que respetaba mucosas y genitales; constituida por múltiples placas eritemato escamosas de bordes bien definidos e irregulares, de forma y tamaño variable, las escamas que cubrían las lesiones eran de color blanquecino, gruesas, adherentes, pruriginosas y se asentaban sobre una base eritematosa (Fig. 1A y B). Presentaba también máculas de color pardusco, interpretadas como secuelares (Fig. 1C). Estas lesiones estaban circundadas por numerosas ampollas tensas de diferentes diámetros, con contenido seroso, algunas de ellas destechadas y cubiertas por una costra serohemática (Fig.2A yB), el signo de Nikolski fue negativo.
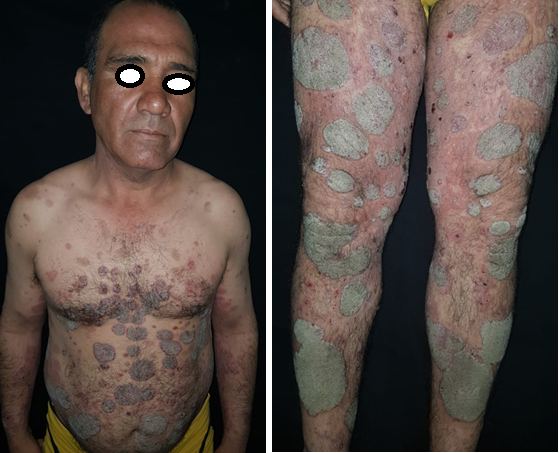
Fig.1 A y B Numerosas placas eritematosas cubiertas por escama gruesa de color blanquecino-grisáceo en miembros, abdomen y tronco.
El diagnóstico presuntivo intercurrente fue penfigoide ampollar (PsO-PA); se solicitaron exámenes complementarios, entre los cuáles se destacan una biometría básica normal, serologías de HIV, HCV, HBV negativas, VDRL no reactiva, test estreptococo beta hemolítico negativo. Se realizaron tres biopsias de piel. El estudio histopatológico con tinción de hematoxilina- eosina, evidenció marcada acantosis regular, paraqueratosis, infiltrado inflamatorio a predominio neutrofílico, con destechamiento de la epidermis. (Fig. 3 y 4). Empleando la técnica de referencia: inmunofluorescencia directa (IFD), se pudieron observar depósitos inmunes en zona de la membrana basal de C3 y de IGA de forma lineal y continua.


La clínica, los hallazgos anatomopatológicos y la inmunohistoquímica, permitieron arribar al diagnóstico de penfigoide ampollar, asociado a psoriasis vulgar.
Se inició tratamiento con vaselina salicilada al 10%, corticoides tópicos de alta potencia y orales a dosis de 1 mg/kg combinado con MTX 15 mg/semanales por dos meses. Debido a la evolución favorable, se realizó el descenso progresivo de corticoesteroides y en la actualidad luego de dos años, continúa con MTX sin complicaciones ni recidivas.
DISCUSIÓN
Existen en la literatura comunicaciones de PsO-PA, sin embargo, aunque la incidencia y prevalencia siguen sin ser establecidas, se las reconoce como bajas.7
En el año 2016, Donnelly y cols, realizaron una revisión sistemática de una serie de casos, con el objetivo de estudiar las características poblacionales, los posibles factores desencadenantes y las opciones terapéuticas para PsO-PA.5
De manera resumida transcribimos, los hallazgos de estos autores: a- un significativo predominio del sexo masculino (70%), b- la edad de inicio de PA es más precoz en PsO-PA que en PA aislado, con una mediana de 66 años, c- el tiempo medio entre el diagnóstico de psoriasis y PA fue de 21 +/- 17 años, d- su etiopatogenia no está bien clara todavía, aunque como las dermatosis eritematoescamosa generalmente se inicia antes que el PA, se cree que la psoriasis per se, jugaría un papel de inicio.
La psoriasis es una enfermedad de la desregulación de las células T que afecta predominantemente a Th1 y vías Th17. Por el contrario, la PA es principalmente una enfermedad regulada por Th2. En pacientes psoriásicos que desarrollan eritrodermia, se ha descrito un cambio sérico hacia un perfil Th2 que podría contribuir, ya que los pacientes tenían un empeoramiento subjetivo de su psoriasis antes del inicio de la PA y el 18% presentaba eritrodermia poco antes o en el momento del brote de PA. Por lo tanto, es plausible que un cambio inmunogénico, predisponga a los pacientes a un brote de PA.
Otros mecanismos etiopatogénicos sospechados de contribuir al brote de PA, son ciertos tratamientos utilizados para la psoriasis, en particular de radioterapia ultravioleta, 25% de los casos, y el PUVA en el 63%, se piensa que alterarían el antígeno BP (bullous pemphigoid) con producción de anticuerpos contra estos, la reacción resultante sería la responsable del exantema ampollar.5,7
En la revisión de Donnelly KM y col., la forma clínica de psoriasis predominante fue lesiones en placas (79%). Las ampollas se desarrollaron exclusivamente dentro de las placas psoriásicas en el 18%, el 26% lo hizo en piel afectada y el 8% en piel sana. Solo el 12% de estos pacientes cursaba artritis psoriásica antes del inicio del PA.5
Habitualmente el diagnóstico de PA se confirma con la técnica de referencia de las enfermedades ampollares autoinmunes, la inmunofluorescencia directa (IFD). La misma consiste en la detección directa de auto anticuerpos unidos a tejidos. Para su realización, se deben obtener al menos dos biopsias en sacabocados simultáneas: una de piel lesional para enviar para tinción con hematoxilina y eosina en formol 10% y la otra de piel perilesional no afectada para inmunofluorescencia directa en solución fisiológica.
Se caracteriza por la presencia de una ampolla subepidérmica, con infiltrado inflamatorio de predominio eosinófilo y depósitos de IgG en la UDE, que en ocasiones se acompaña de C3 y menos frecuentemente de IgA e IgM. La presencia de auto anticuerpos circulantes contra el antígeno del penfigoide ampollar puede ser detectada mediante técnicas de ELISA.1 En el estudio previamente citado, el diagnóstico de PA se confirmó mediante inmunofluorescencia directa (IFD) en el 95% de los casos y con inmunofluorescencia indirecta (IFI), con o sin prueba de anticuerpos de PA, en el resto.
Finalmente se utilizaron diversos regímenes para el tratamiento agudo de las erupciones de PsO-PA, encontrando que las elecciones terapéuticas entre los casos variaban mucho, al igual que los resultados obtenidos.
Los corticoesteroides orales fueron el tratamiento más utilizado (45%); mientras que el MTX se empleó en el 18% de los casos; con la acción de este último fármaco no solo se obtuvo mejoría del PA, sino también fue beneficioso para la psoriasis en el 75% de los pacientes de este grupo. Por lo tanto, el MTX parece ser una opción terapéutica ahorradora de esteroides, bien tolerada, además de prometedora para iniciar el tratamiento de cuadros con el diagnóstico de PsO-PA.5
CONCLUSIÓN
La concomitancia clínica PsO-PA, al ser poco prevalente, le confiere al caso de nuestro paciente interés dermatológico. Ciertos datos epidemiológicos del enfermo también tienen aspectos destacados: I- el rango de edad del paciente al momento de la presentación del PA, fue menor a la habitual. II- el intervalo de tiempo trascurrido hasta la aparición de la enfermedad ampollar fue considerablemente menor a la medida usual. II- coincidente con algunos de los casos descriptos en la literatura, tampoco nosotros pudimos identificar el desencadenante del cuadro clínico que hoy mostramos.
El desarrollo de PsO-PA podría representar un verdadero reto terapeútico debido a la escasez de evidencia científica de buena calidad, sumado al potencial efecto desfavorable de los corticoesteroides en la psoriasis. Sin embargo, la indicación oportuna de MTX, primero simultáneo con esteroides y luego como monoterapia, nos permitió observar que la respuesta obtenida en ambas patologías empleando esta modalidad terapéutica fue la adecuada.
Referencias
REFERENCIAS:
- Goldsmith LA, Katz SI, Leffell DJ, Gilchrest BA, Paller AS, Wolff K. Fitzpatrick. Dermatology in General Medicine. 2008. 7ºed Volume one, section 8, 475.
- Vargas P, Giacaman P, Fernández J, Morales C. Bullous pemphigoid associated with psoriasis: a good response to methotrexate. A Bras Dermatol (Internet). 2019. doi: 10.1590/abd1806-4841.20198032.
- Bravo EA Zheleny C, Kochubei A, Sanchez G. Desarrollo de penfigoide buloso en paciente con psoriasis vulgar. Dermatol.perú; 24(1):56-57 (Internet). ID: lil-754691.
- Malieni D, Guzzi Maqueda M, Hidalgo Parra I, Galimberti, G, Kowalczuk A, Galimberti Brote ampollar en un paciente psoriásico. Rev. Hosp. Ital. B.Aires Vol. 26 No 3. (Internet). 2006.
- Donnelly KM, Laura KF, Jessica AK. A Systematic Review of Concomitant Bullous Pemphigoid and Psoriasis. Journal of Psoriasis and Psoriatic Arthritis (Internet). 2016. doi: 1177/247553031600100404
- Ohata C, Ishii N, Koga S, Fukuda S, Tateishi C, Tsuruta D, Furumura M, Hashimoto T. Coexistence of autoimmune bullous diseases (AIBDs) and psoriasis: A series of 145 cases. J Am Acad Dermatol. PMID. (Internet). 2015. doi: 10.1016/j.jaad.2015.03.016.
- Vázquez G, Rivera Gómez MI, Pulido Díaz Asociación de psoriasis en placas y penfigoide ampolloso: reporte de caso. Dermatología CMQ.15(1):14-17.(Internet). 2017.