Autores | Contacto
E V Erazo1, V J Muñoz 2, L A Correa 3, J P Ospina4, J C Wolff5
Sección de Dermatología, Facultad de Medicina, Universidad de Antioquia, Medellín, Colombia. Calle 64 N°51 D.
1 Residente de Dermatología, Universidad de Antioquia
2 Dermatólogo, Universidad de Antioquia
3 Patólogo y Docente de patología, Universidad de Antioquia
4 Patólogo y Dermatopatólogo, Universidad de Antioquia
5 Dermatólogo y Dermatopatólogo, Universidad de Antioquia
email: lunavanesa@outlook.com
Recibido: 01.06.2018
Recibido primer Corrector: 05.09.2018
Recibido segundo corrector: 30.11.2018
Aceptado para su Publicación: 02.02.2019
Los autores declaramos no poseer ningún tipo de conflicto de interés.
Dirección: Dra. Mirta Cristina Verdi
Resumen | Palabras Claves
RESUMEN
La mucinosis linfedematosa asociada a obesidad es una dermatosis de reciente reconocimiento que corresponde al grupo de mucinosis cutáneas focales. Presenta un curso clínico caracterizado por la aparición progresiva de lesiones asintomáticas en las piernas de pacientes que concomitantemente cursan con obesidad y linfedema secundario en miembros inferiores. Su diagnóstico implica reconocer otros tipos de mucinosis cutáneas y realizar el diagnóstico diferencial respectivo, de acuerdo con el contexto clínico en el que se presenten las lesiones. Una vez establecido el diagnóstico, su manejo terapéutico debe ir dirigido a lograr una disminución significativa en el peso.
PALABRAS CLAVE: mucinosis, obesidad, linfedema, lupus eritematoso sistémico, hipotiroidismo.
ABSTRACT
Lymphedematous mucinosis associated with obesity is a recently recognized dermatosis that corresponds to the group of focal cutaneous mucinosis. It presents a characteristic clinical course consisting of the progressive and asymptomatic appearance of lesions in the legs of adults who concomitantly have obesity and lymphedema secondary in the lower limbs, as in the clinical case that we will discuss. After having made the differential diagnosis with other possible types of cutaneous mucinosis, according to the clinical context in which the lesions occur, therapeutic management should be aimed at achieving a significant decrease in weight.
KEY WORDS: mucinoses, obesity, lymphedema, lupus erythematosus systemic, hypothyroidism.
Artículo | Referencias
Descagar archivo PDF aquí
INTRODUCCIÓN
Presentamos el caso clínico de una mujer adulta a quien diagnosticamos mucinosis linfedematosa asociada a obesidad en el contexto de obesidad mórbida, linfedema crónico, lupus eritematoso sistémico e hipotiroidismo subclínico. Desafortunadamente, con ella no fue posible conseguir una disminución considerable en el peso, por lo que su manejo médico será expectante.
CASO CLÍNICO
Paciente femenina de 45 años de edad, que consultó por lesiones asintomáticas en las piernas de 4 años de evolución. Como antecedentes personales relevantes presentaba lupus eritematoso sistémico (LES) sin actividad, obesidad mórbida y linfedema adquirido en miembros inferiores (MMII); en tratamiento con metilprednisolona, hidroxicloroquina, azatioprina, calcitriol, calcio y vitamina D.
Al examen físico, se revelan un índice de masa corporal (IMC) de 44, edema grado 1 en miembros inferiores que dejaba fóvea y múltiples pápulas y nódulos normocrómicos, algunos ligeramente eritematosos, de superficie lisa y brillante, consistencia blanda y tamaño variable, de hasta 15 mm de diámetro, localizados en las piernas. Figuras 1 y 2.
Los estudios de laboratorio revelaron ausencia de actividad inflamatoria y alteraciones orgánicas diferentes a hipotiroidismo subclínico (TSH de 5,5 y T4 normal). En la ecografía dúplex de MMII se evidenció linfedema bilateral y ausencia de enfermedad venosa. Y en el estudio histopatológico (hematoxilina/eosina, hierro coloidal y azul alcián) de una de las lesiones cutáneas se observaron hallazgos compatibles con mucinosis dérmica. Figuras 3 y 4.
Tras analizar lo descrito realizamos el diagnóstico de mucinosis linfedematosa asociada a obesidad. El objetivo inicial del tratamiento fue lograr una disminución significativa del peso; sin embargo, no se alcanzó, porque la paciente no fue candidata a realizar ejercicio físico aeróbico (por dolor articular mecánico), rechazó la posibilidad de cirugía bariátrica y no se adhirió a la dieta prescrita por nutrición y dietética. Realizamos infiltraciones intralesionales con triamcinolona que fueron ineficaces, por lo que se suspendieron. Finalmente, se acordó con la paciente realizar manejo expectante de su dermatosis, la cual no ha presentado variación significativa transcurrido un año de seguimiento.
DISCUSIÓN
La mucina es una glicoproteína de alto peso molecular que normalmente se puede encontrar, en bajas concentraciones, en epidermis y dermis papilar, pero que usualmente es imperceptible en el estudio histopatológico con coloraciones básicas como la hematoxilina y eosina.1
Se denomina mucinosis cutánea a los depósitos anormalmente altos de mucina en la piel que, con algún grado de facilidad, pueden observarse en el estudio histopatológico básico como un acúmulo de material anfófilo. Puede ser confirmado mediante el uso de coloraciones especiales para mucina como azul alcián, mucicarmín, hierro coloidal y/o ácido periódico de Schiff.2
De acuerdo con el patrón de distribución, las mucinosis cutáneas pueden ser clasificadas en cuatro grupos: focales, foliculares, neoplásicas y/o difusas1 (ver Tabla I). En el primer grupo se encuentra la mucinosis linfedematosa asociada a obesidad (MLAO), diagnóstico realizado en nuestra paciente.
La MLAO es una dermatosis que fue descrita por primera vez en el 2006 por Tokuda y colaboradores. Su fisiopatología no está claramente establecida. Se conoce que la acumulación de linfa en el intersticio dérmico lleva a una disminución en la oxigenación tisular y a la estimulación en la síntesis de mucopolisacáridos, con su consecuente depósito. Hasta la fecha habían sido descritos 12 casos en la literatura médica, que se sintetizan en la Tabla II. La MLAO típicamente afecta a adultos, predominantemente mujeres, que como regla general tienen obesidad (IMC ≥ 30 Kg por m2) y, secundario a esta, linfedema crónico en MMII.3 Clínicamente se manifiesta con lesiones asintomáticas, que pueden ser pápulas, nódulos y/o placas del color de la piel y/o eritematosas, la mayoría de ellas de superficie lisa y translúcida, blandas a la palpación, que se distribuyen en las piernas, sin afectar rodillas ni tobillos, y que se instauran en un tiempo de evolución variable, generalmente años.3, 4, 5, 6, 7 El diagnóstico debe ser confirmado mediante la biopsia de una de las lesiones cutáneas, en la que el estudio histopatológico revelará una epidermis que puede estar atrófica, ortoqueratósica o hiperqueratósica, pero que clásicamente se acompaña de edema dérmico con separación de las fibras de colágeno y depósitos de mucina, principalmente en la dermis papilar, con aumento en el número de fibroblastos lineales y estrellados, aumento en el número de capilares con engrosamiento en sus paredes y además linfangiectasias.3,4,5,6,7
Nuestra paciente representa un caso clásico de MLAO. Sin embargo, para llegar a su diagnóstico debimos considerar la posibilidad de otros diagnósticos, como fueron:
- La mucinosis por estasis venoso. En esta dermatosis los pacientes son generalmente adultos mayores de 60 años, con enfermedad venosa crónica de miembros inferiores diagnosticada clínicamente y confirmada con la ultrasonografía dúplex venosa, que se presenta con lesiones papulares, nodulares y/o tipo placas, asintomáticas, de instauración lenta, pero que a diferencia de los pacientes con MLAO no se limita a las piernas y puede afectar también tobillos y pies.8 En el estudio histopatológico también se encuentran depósitos de mucina dérmica, predominantemente en la dermis papilar al igual que ocurre en los pacientes con MLAO; sin embargo, en los pacientes por estasis venoso además se encuentran depósitos de hemosiderina en la dermis, que no es usual encontrar en pacientes que sólo presentan MLAO.9 En nuestra paciente no se observaron cambios cutáneos que sugirieran insuficiencia venosa y la ultrasonografía dúplex venosa color excluyó definitivamente este diagnóstico.
- La mucinosis pápulo-nodular asociada a LES. Como su nombre lo indica, se presenta en pacientes con diagnóstico de LES, que usualmente cursan con actividad lúpica y en quienes las lesiones, que pueden ser papulares y/o nodulares, se instauran rápidamente en tronco y en miembros superiores.10 En el estudio histopatológico la estructura de la epidermis no sufre cambios y los depósitos de mucina son predominantemente en dermis reticular.8 Cabe resaltar que con el tratamiento exitoso del LES las lesiones cutáneas de la mucinosis pápulo-nodular asociada a esta enfermedad se resuelven.11 Definitivamente, el cuadro clínico de nuestra paciente no es compatible con este tipo de mucinosis focal.
- El mixedema pretibial. A diferencia de los primeros dos diagnósticos diferenciales mencionados, este corresponde al grupo de mucinosis difusas. Se ha reportado una incidencia del 4% en pacientes con enfermedad de Graves, trastorno tiroideo al que principalmente se ha asociado; son escasos los reportes en pacientes con hipotiroidismo clínico autoinmune.12 Los pacientes presentan edema en MMII que no deja fóvea, sobre el que se desarrollan pápulas y/o nódulos asintomáticos. En el estudio histopatológico los depósitos de mucina son predominantemente en dermis reticular y de distribución difusa.13 Nuestra paciente presentó lesiones bien circunscritas, no difusas, con una TSH discretamente elevada, con una T4 normal, configurando un hipotiroidismo subclínico, diagnóstico con el que hasta la fecha no se han reportados casos de mixedema pretibial.
Con respecto al tratamiento de la MLAO es limitada la información que se conoce, debido al bajo número de casos identificados publicados. De la experiencia clínica informada hasta el momento, la primera medida terapéutica efectiva para estos pacientes radica en la reducción significativa del peso, con dietas hipocalóricas de 1000-1200 calorías al día, con lo que se ha descrito una resolución completa o casi completa de las lesiones.3,4,5,6
CONCLUSIÓN
Reconocer la mucinosis cutánea como una gran familia que abarca diferentes variantes clínico-patológicas resulta de gran importancia al momento de emprender un manejo terapéutico en nuestros pacientes. Así, en el caso clínico expuesto, fue importante realizar diagnóstico diferencial entre la mucinosis por estasis venoso, la mucinosis pápulo-nodular asociada a LES, el mixedema pretibial y la MLAO. Se llegó finalmente al diagnóstico de esta última, en la que la resolución de las lesiones cutáneas depende de la disminución significativa del peso y de adoptar todas aquellas medidas que promuevan un mejoramiento en la circulación linfática.

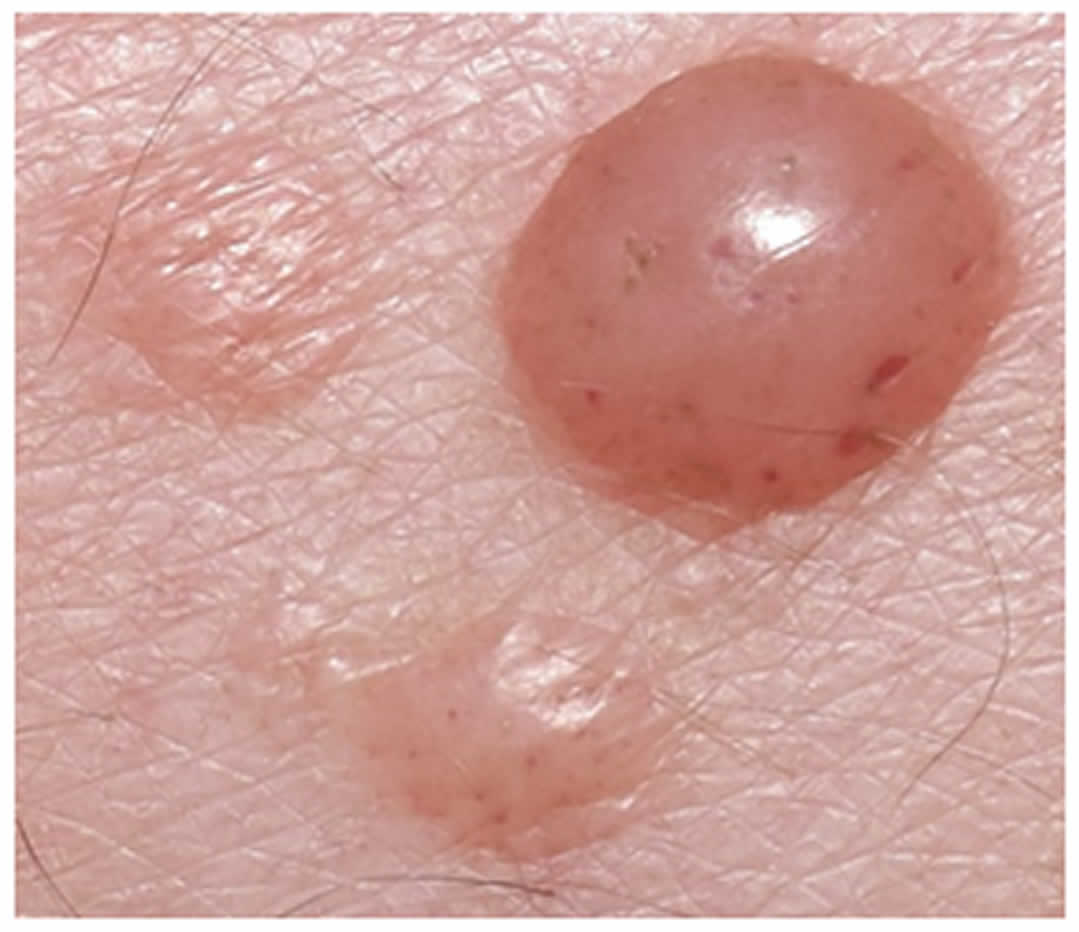


Tabla I. Clasificación de las mucinosis
Tabla II. Síntesis de los casos reportados hasta la fecha de mucinosis linfedematosa asociada a obesidad
REFERENCIAS
- Fernandez-Flores A y Saeb-Lima M. Mucin as a diagnostic clue in dermatopathology. J Cutan Pathol. 2016; 43(11): 1005–1016. Disponible en http://doi.wiley.com/10.1111/cup.12782.
- Jass JR. Mucin staining. J Clin Pathol 1996; 49(10): 787–790. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/8943740.
- Tokuda Y, Kawachi S, Murata H y Saida T. Chronic obesity lymphoedematous mucinosis: three cases of pretibial mucinosis in obese patients with pitting oedema. Br J Dermatol 2006; 154(1): 157–161. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/16403111.
- Rongioletti F, Donati P, Amantea A, Ferrara G, Montinari M, Santoro F et al. Obesity-associated lymphoedematous mucinosis. J Cutan Pathol 2009; 36(10): 1089–1094. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/19222694.
- Karadag A, Ozlu E y Ozkanli S. Obesity-associated lymphedematous mucinosis. Indian J Dermatology, Venereol Leprol 2014; 80(5): 456. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/25201850.
- Brauns B, Mempel M, Schön MP y Seitz CS. Multiple Slowly Growing Nodular Lesions on the Lower Legs in a 78-Year-Old Obese Woman. JAMA Dermatology 2013; 149(7): 867. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/23677036.
- Ferreli C, Pinna AL, Pilloni L, Corbeddu M y Rongioletti F. Obesity-Associated Lymphedematous Mucinosis: Two Further Cases and Review of the Literature. Dermatopathol (Basilea) 2018; 5(1): 16–20. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/29719826.
- Fernandez-Flores A y Saeb-Lima M. Mucin as a diagnostic clue in dermatopathology. J Cutan Pathol 2016; 43(11): 1005–1016. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/27500958.
- Pugashetti R, Zedek DC, Seiverling E V., Rajendran P y Berger T. Dermal mucinosis as a sign of venous insufficiency. J Cutan Pathol 2010; 37(2): 292–296. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/19614999.
- Elkeeb L, Spicknall KE y Mutasim DF. Nodular cutaneous mucinosis associated with systemic lupus erythematosus. Int J Dermatol 2014; 53(11): 1389–1391. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/24738649.
- Terao H, Moroi Y, Urabe K, Koga T y Furue M. A case of nodular cutaneous lupus mucinosis. J Dermatol 2003; 30(4): 341–343. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/12707473.
- Anuradha KB y Prasad K. Pretibial Myxedema in Hypothyroidism – A Clinical Paradox. J Case Reports 2015; 5(1): 242–245. Disponible en http://casereports.in/articles/5/1/Pretibial-Myxedema-in-Hypothyroidism.html.
- Fatourechi V. Pretibial myxedema: pathophysiology and treatment options. Am J Clin Dermatol 2005; 6(5): 295–309. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/16252929.
Referencias
REFERENCIAS
- Fernandez-Flores A y Saeb-Lima M. Mucin as a diagnostic clue in dermatopathology. J Cutan Pathol. 2016; 43(11): 1005–1016. Disponible en http://doi.wiley.com/10.1111/cup.12782.
- Jass JR. Mucin staining. J Clin Pathol 1996; 49(10): 787–790. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/8943740.
- Tokuda Y, Kawachi S, Murata H y Saida T. Chronic obesity lymphoedematous mucinosis: three cases of pretibial mucinosis in obese patients with pitting oedema. Br J Dermatol 2006; 154(1): 157–161. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/16403111.
- Rongioletti F, Donati P, Amantea A, Ferrara G, Montinari M, Santoro F et al. Obesity-associated lymphoedematous mucinosis. J Cutan Pathol 2009; 36(10): 1089–1094. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/19222694.
- Karadag A, Ozlu E y Ozkanli S. Obesity-associated lymphedematous mucinosis. Indian J Dermatology, Venereol Leprol 2014; 80(5): 456. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/25201850.
- Brauns B, Mempel M, Schön MP y Seitz CS. Multiple Slowly Growing Nodular Lesions on the Lower Legs in a 78-Year-Old Obese Woman. JAMA Dermatology 2013; 149(7): 867. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/23677036.
- Ferreli C, Pinna AL, Pilloni L, Corbeddu M y Rongioletti F. Obesity-Associated Lymphedematous Mucinosis: Two Further Cases and Review of the Literature. Dermatopathol (Basilea) 2018; 5(1): 16–20. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/29719826.
- Fernandez-Flores A y Saeb-Lima M. Mucin as a diagnostic clue in dermatopathology. J Cutan Pathol 2016; 43(11): 1005–1016. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/27500958.
- Pugashetti R, Zedek DC, Seiverling E V., Rajendran P y Berger T. Dermal mucinosis as a sign of venous insufficiency. J Cutan Pathol 2010; 37(2): 292–296. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/19614999.
- Elkeeb L, Spicknall KE y Mutasim DF. Nodular cutaneous mucinosis associated with systemic lupus erythematosus. Int J Dermatol 2014; 53(11): 1389–1391. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/24738649.
- Terao H, Moroi Y, Urabe K, Koga T y Furue M. A case of nodular cutaneous lupus mucinosis. J Dermatol 2003; 30(4): 341–343. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/12707473.
- Anuradha KB y Prasad K. Pretibial Myxedema in Hypothyroidism – A Clinical Paradox. J Case Reports 2015; 5(1): 242–245. Disponible en http://casereports.in/articles/5/1/Pretibial-Myxedema-in-Hypothyroidism.html.
- Fatourechi V. Pretibial myxedema: pathophysiology and treatment options. Am J Clin Dermatol 2005; 6(5): 295–309. Disponible en http://www.ncbi.nlm.nih.gov/pubmed/16252929.